RESUMEN
En la actualidad el síndrome de apnea e hipoapnea obstructiva del sueño (SAHOS) representa una de las enfermedades respiratorias de mayor relevancia debido a su gran impacto en la salud pública y a su repercusión en la salud general del individuo. Afecta entre el 2 % y el 10% de los varones adultos de mediana edad y entre el 1% y el 7% de las mujeres.
El tratamiento del SAHOS depende de la etiología de la obstrucción y del grado de severidad y en este sentido la Odontología juega un papel fundamental. La utilización durante el sueño de aparatos intraorales, particularmente los de avance mandibular (DAM), puede eliminar el ronquido y reducir significativamente el índice de apneas/ hipoapneas (AHI) gracias a la reposicion de la mandíbula y/o de la lengua en una posición más anterior que permite aumentar el volumen de la vía aérea. Según la literatura la efectividad de los DAM en el tratamiento de la apnea/hipoapnea obstructiva del sueño está comprendida entre 40 % y 60 %.
PALABRAS CLAVE: Síndrome de apnea hipoapnea obstructiva del sueño, ronquido, aparatos intraorales, Dispositivos de avance mandibular (DAM)
INTRODUCCIÓN
El síndrome de apnea obstructiva del sueño (SAHOS) es un trastorno que deriva de la oclusión intermitente y repetitiva de la vía aérea superior (VAS) durante el sueño. Esta oclusión se debe al colapso inspiratorio de la paredes de la faringe, lo que determina ese cese completo (apnea) o parcial (hipoapnea) del flujo aéreo. El episodio termina por un despertar transitorio subconsciente (arousal) que conduce al restablecimiento de la permeabilidad de la vía aérea. Estos ciclos de apnea/hipoapnea (microdespertares) se repiten varias veces cada hora (en ocasiones más de 50) produciendo un sueño fragmentado y poco reparador. De estos episodios se originan ronquidos, descenso del oxígeno, somnolencia diurna y fatiga crónica. Su repetición día tras día durante años acaba produciendo importantes alteraciones en el sistema nervioso central, la irrigación miocárdica y cerebral, la circulación pulmonar y sistémica. Desde el punto de vista clínico el SAHOS se caracteriza por la triada hipersomnia diurna, ronquidos y pausas de apnea referidas por el cónyuge, síntomas que están presentes simultáneamente en casi todos los enfermos. Está señalado que la apnea se trata de una interrupción del flujo aéreo con duración de 10 segundos en adultos, 15 segundos en niños y 20 segundos en neonatos prematuros. Este síndrome se asocia con enfermedades sistémicas como la hipertensión arterial y pulmonar, insuficiencia cardiaca, arritmias cardiacas nocturnas, infarto de miocardio y con accidentes de tráfico. Se ha demonstrado una clara relación con la obesidad.
El SAHOS es una enfermedad muy común en la población general que puede causar deterioro de la calidad de vida; los pacientes con apnea obstructiva del sueño gozan de mala calidad de vida, son más propensos a sufrir accidentes de tráfico, accidentes laborales y accidentes domésticos. También pueden padecer problemas de depresión y ansiedad, falta de concentración, problemas de memoria y atención; incluso se asocia con enfermedades cardiovasculares como hipertensión arterial sistémica, hipertrofia ventricular izquierda, disfunción sinusal, cardiopatía isquémica, enfermedad vascular cerebral, arritmias, insuficiencia cardiaca, hipertensión arterial pulmonar y trastornos endocrinos como el hipotiroidismo. Por todo ello se considera el SAHOS como un problema de salud pública de primera magnitud. Los estudios epidemiológicos coinciden en que afecta entre el 2% y el 10% de los varones adultos de mediana edad y entre el 1% y el 7% de las mujeres. Sin embargo, lo verdaderamente preocupante es que en la última encuesta nacional de Salud y Sueño se calculó que un cuarto de la población tiene alto riesgo de padecer la enfermedad7. También se han observado episodios apneicos en niños, afectando entre un 1,5-2,5 % de la población infantil independientemente del género. El pico de incidencia en los niños esta en edades comprendidas entre los 2 y 6 años.
Se ha demostrado recientemente que los sujetos que padecen SAHOS severo tienen una mayor mortalidad de hasta cuatro veces sobre quienes no lo sufren. La mortalidad de personas con SAHOS no tratado en un periodo de 10 años puede ser de hasta un 40 %. Por otro lado, la mortalidad en los pacientes tratados es de 5 % en el mismo rango de tiempo.
Consideramos importante hacer una puesta al día sobre los criterios de selección de los aparatos intraorales en sujetos jóvenes preferentemente, para poder garantizarles una calidad de vida aceptable. Evidenciar los beneficios de la utilización de aparatos intraorales en el tratamiento del SAHOS. Señalar las indicaciones y las ventajas del tratamiento del SAHOS con aparatos intraorales ortodóncicos.
DISCUSIÓN
La etiología del SAHOS es muy diversa y compleja, existiendo factores locales (anatómicos y funcionales) y generales (obesidad, sexo, edad, herencia, consumo de alcohol, enfermedades endocrinas, hormonales (menopausia) y metabólicas). Existe controversia a la hora de definir en qué parte de la faringe asienta con mayor frecuencia la obstrucción. Con respecto a la edad y sexo: aparece más frecuentemente en varones por encima de la quinta década. Según los artículos revisados, existe controversia sobre la herencia, si existe quizás un gen o conjunto de genes responsable ya que no es infrecuente observar asociaciones familiares de SAHOS.
La clínica relacionada con el SAHOS aparece como consecuencia de dos hechos fisiopatológicos fundamentales: por una parte, las apneas y hipopneas y por otra, la desestructuración del sueño. Los síntomas y signos más frecuentes, ya sean diurnos o nocturnos se recogen en la tabla.
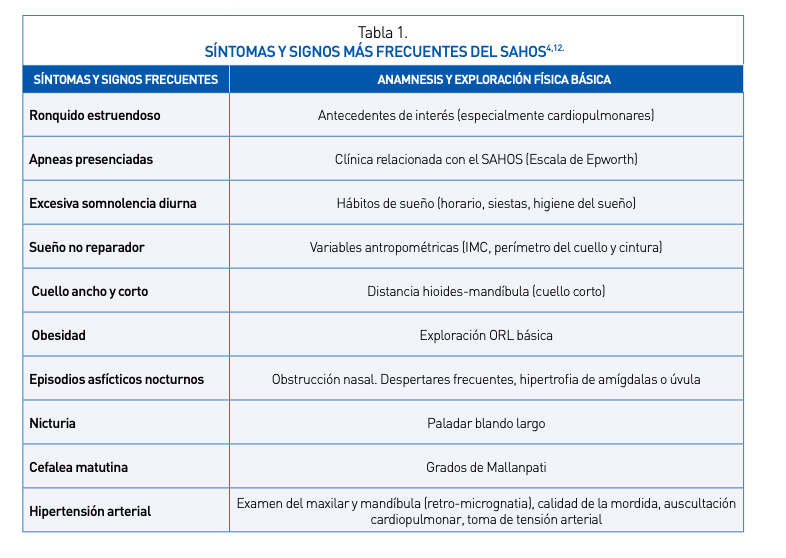
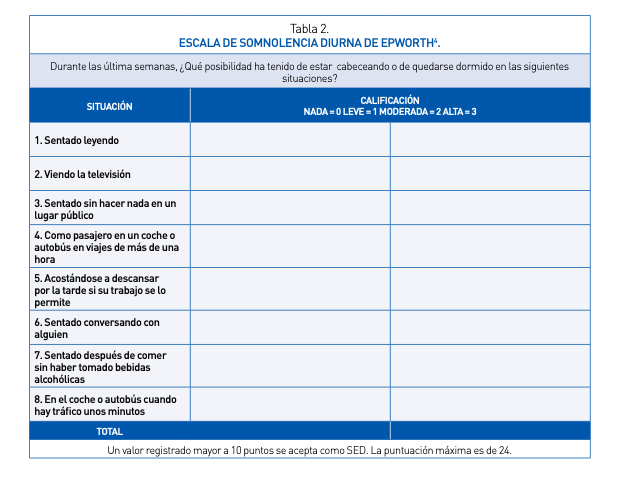
Ningún parámetro clínico aislado o en combinación con otros ha demostrado suficiente valor en el diagnóstico del SAHOS dado que también pueden aparecer en individuos sanos con una elevada frecuencia o estar ausentes en pacientes con SAHOS. La valoración clínica y exploración física exhaustivas son necesarias ya que nos permiten clasificar a los pacientes en alta, media o baja probabilidad clínica «pretest», lo cual es imprescindible para valorar posteriormente el método diagnóstico a utilizar. La triada clínica principal del SAHOS la componen síntomas: roncopatía crónica (es el síntoma con mayor sensibilidad), apneas presenciadas (es el síntoma con mayor especificidad) y la hipersomnia diurna o tendencia a dormirse involuntariamente ante situaciones inapropiadas: síntoma poco específico y sensible, pero el de mayor importancia ya que marca la intensidad clínica del SAHOS. La medición de la hipersomnia puede realizarse mediante métodos subjetivos u objetivos. Entre los métodos subjetivos, el más utilizado es el cuestionario de Epworth (Tabla 2). La presencia de una puntuación por encima o igual a 12 puntos (sobre 24 puntos) indica hipersomnia patológica. Aunque está sujeto a variaciones culturales, de edad y sexo y tiene escasa correlación con las medidas objetivas, es útil especialmente en el seguimiento del paciente con medidas repetidas. Por su simplicidad también puede utilizarse la clasificación en grados de la hipersomnia (leve, moderada o grave).
Como métodos objetivos señalar el test de latencias múltiples del sueño (TLMS), el test de mantenimiento de la vigilia (TMV), el test de Osler y el test de vigilancia motriz.
El diagnóstico se realiza mediante el interrogatorio y una exploración física. Sin embargo estos datos suelen ser insuficientes, por lo tanto, la gravedad del SAHOS, es evaluada mediante el índice de eventos respiratorios. El ronquido más frecuente asociado al SAHOS es el que acompaña ruidos intensos, asfícticos y sonidos entrecortados. Las apneas suelen describirse como pautas respiratorias procedentes de un esfuerzo ventilatorio creciente, que suelen terminar con un despertar o con sonidos asfícticos. La prueba diagnóstica por excelencia en el diagnóstico del SAHOS es la polisomnografía (PSG) que registra variables cardiorrespiratorias como el flujo de aire nasobucal, los movimientos torácicos y abdominales, la saturación del oxígeno, electrocardiograma (ECG) y la posición corporal. Además, la PSG recoge variables neurofisiológicas como el electroencefalo- grama (EEG), el electrooculograma (EOG) y el electromiograma (EMG) submentoniano.
Además se recomienda el uso del índice de perturbación respiratoria (IPR) que representa la cantidad de eventos respiratorios (apneas, hipoapneas y microdespertares asociados al incremento del esfuerzo respiratorio) por hora de sueño (Tabla 3).
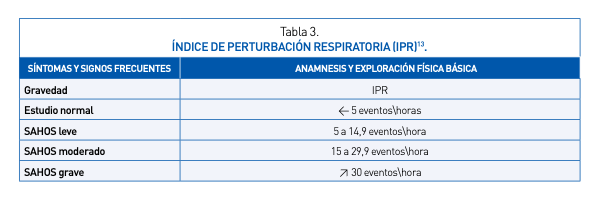
La gravedad del SAHOS se establece de acuerdo al valor de este índice que se obtendrá del estudio diagnóstico. La magnitud de la saturación, la presencia de comorbilidades y la severidad de la somnolencia constituyen variables de ajuste que, de estar presentes, podrán modificar la gravedad del cuadro.
En la literatura se han observado determinados aspectos cefalométricos característicos de los pa- cientes apneicos. Se enumeran de la siguiente for- ma:
Mandíbula:
- Disminución de tamaño y retrognatia mandibu- lar.
- Retroposición y rotación horaria de la mandíbula con aumento del plano mandibular.
Maxilar
- Hipoplasia maxilar transversal.
- Disminución de la longitud maxilar.
- Elongación del paladar blando.
Base del cráneo
- Acortamiento de la base del cráneo.
- Reducción del ángulo de la base craneal.
Relación intermaxilar
- Aumento de la altura facial superior e inferior.
- Retrusión bimaxilar.
Relaciones dentarias
- Sobreerupción y proinclinación de los incisivos.
- Mordida abierta.
- Extrusión de molares superiores dependiendo de la apertura vertical de la mandíbula.
Hioides
- Posición baja y adelantada.
Postura natural de la cabeza
- Adelantada y con extensión cráneo cervical.
Los pacientes con una mayor altura facial superior e inferior y con proinclinación incisal tienden a mostrar una lengua más voluminosa y un paladar blando de mayor tamaño. Todo ello va acompañado de un índice de apnea-hipoapnea más elevado.
El tratamiento del SAHOS debe individualizarse de acuerdo con las características clínicas de cada paciente y con la severidad de la enfermedad. En todos los casos hay que empezar con una fase que se puede definir “básica” que consiste en la modificación de todos los estilos de vida considerados como factores de riesgo del SAHOS.
MEDIDAS HIGIÉNICAS
En primer lugar, como medida general, es recomendable controlar el peso del paciente obeso. De hecho la obesidad, factor casi siempre presente, debe tratarse enérgicamente ya que de momento se ha demostrado que una disminución del 10 % en el IMC puede reducir el índice de apnea-hipoapnea (IAH) hasta un 20%.
Como medidas generales se debe intentar procurar una buena higiene del sueño, buscando la regularidad en los hábitos, los horarios y la supresión, al menos a partir de cierta hora de la tarde, del alcohol, de bebidas estimulantes (té, café) y de los fármacos hipnóticos y sedantes. Deben corregirse, si es que existen y en la medida en que se sospeche su par- ticipación causal, las anomalías estructurales de la vía aérea superior (desviaciones septales, hipertrofia de cornetes, de amígdalas o de adenoides, etc.) que suelen aumentar la resistencia al paso del aire y, por consiguiente, agravar el SAHOS. Además siempre es útil el consejo postural, es decir, la recomendación de medidas tendentes a que el enfermo evite el decúbito supino durante el sueño (mantener la posición corporal en decúbito lateral e inclinar la cabecera 30° para disminuir la resistencia orofaríngea). Especial atención merece, en su caso, el tratamiento del hipotiroidismo y de la acromegalia.
Después de haber corregido, en la medida de lo posible, todos estos factores se tendrán que evaluar el nivel de gravedad del paciente para establecer un plan de tratamiento más adecuado. Generalmente el tratamiento para el SAHOS se podría sintetizar en:
- CASOS LEVES: aparatos orales (MAD) o técnica de presión de aire positivo (CPAP) en función de la aceptación del paciente.
- CASOS MODERADOS: CPAP nasal o alternativamente aparatos de avance mandibular. Se puede evaluar también la posibilidad de un tratamiento combinado MAD/CPAP.
- CASOS GRAVES: CPAP nasal y corrección quirúrgi- ca de las alteraciones anatómicas específicas.
TRATAMIENTO QUIRÚRGICO
El tratamiento quirúrgico del SAHOS no asociado a anomalías específicas de la vía aérea superior es controvertido y sus resultados no son fáciles de predecir antes de la intervención, como su utilidad a medio y a largo plazo.
Las técnicas empleadas son diversas como la traqueotomía, cirugía nasal, úvulopalatofaringoplastia, amigdalectomía-adenoidectomía y cirugía bimaxilar.
CPAP
La aplicación de presión positiva continua sobre la vía aérea (CPAP) sigue siendo el tratamiento de elección en el SAHOS. Esta modalidad está indicada en casos más severos, concretamente en aquellos enfermos con un índice de apnea-hipoapnea (IAH) por encima de 30, teniendo que individualizarse su empleo en el resto de los pacientes. Los dispositivos orales, particularmente los de avance mandibular (DAM), constituyen una alternativa a la terapia convencional. El CPAP consiste en una mascarilla a través de la nariz (en casos excepcionales nariz y boca) que introduce aire a una presión positiva predetermina para evitar el colapso en las vías aéreas superiores. El aire a presión obliga al paladar blando a desplazarse delante hacia la lengua, y la vía aérea superior se presuriza y no se produce colapso.
De acuerdo con las últimas recomendaciones de la Sociedad Española de Neumología y Cirugía de Tórax (SEPAR) el tratamiento con CPAP está indicado cuando el índice de apnea-hipoapnea es superior a 30, siempre y cuando esté presente además, algunas de las dos situaciones siguientes: 1) Síntomas secundarios importantes (hipersomnia diurna en situaciones activas y limitante de las actividades habituales o episodios repetidos de asfixia nocturna) y 2) Alteraciones cardiovasculares o vasculocerebrales relevantes o trastornos que cursen con insuficiencia respiratoria.
Se ha demostrado que el CPAP mejora la hipersomnia, incrementa la calidad de vida, mejora la depresión, corrige la inestabilidad ventilatoria, perfecciona la función cardíaca, disminuye las cifras de tensión arterial, corrige los niveles de marcadores de inflamación, mejora la sensibilidad a la insulina y disminuye el riesgo de accidentes de tráfico en los pacientes con SAHOS.
Los efectos adversos de la CPAP son leves y escasos (conjuntivitis, rinitis, erosiones cutáneas locales, etc.). Las causas de fracaso más frecuentes están en relación con una intolerancia individual más que con una falta de efectividad en la evitación de las apneas.
APARATOS INTRAORALES
La CPAP es seguramente el tratamiento médico más utilizado y de elección en los pacientes con SAHOS severo-moderado, sin embargo la dificultad de algunos pacientes de tolerarla ha creado una demanda de soluciones terapéuticas y no quirúrgicas tanto del SAHOS como del ronquido. De esta mane- ra, se han diseñado diferentes aparatos intraorales con el objetivo de modificar las vías aéreas superiores y evitar la obstrucción y el colapso que aparece durante el sueño en estos pacientes. Ya en 1934, Pierre Robin creo un dispositivo (monoblock) para la realización de un desplazamiento funcional de la mandíbula hacia una posición más adelantada, aumentando así el tamaño de la vía aérea superior y evitando glosoptosis sobretodos en los niños que presentaban micrognatismo mandibular severo. La aplicación de esto tipo de aparatos empezó a utilizarse en los años 80 en un intento de encontrar métodos alternativos tanto a la cirugía como a la CPAP y se encontraron grandes ventajas en algunos enfermos. La casi totalidad de los dispositivos descritos son efectivos para el tratamiento del ronquido, sin embargo, de los más de cincuenta aparatos disponibles hoy en día en el mercado, solamente algo más de una docena han sido aceptados por la FDA (Food and Drug Administration) para el tratamiento del SAHOS.
Según su mecanismo de acción, podemos dividir los aparatos en tres tipos:
- Aparatología de reposicionamiento anterior de la lengua (TRD).
- Aparatología de elevación del velo del paladar y reposicionamiento de la úvula (ASPL).
- Aparatología de reposicionamiento anterior de la mandíbula (MAD).
Aparatología de reposicionamiento anterior de la lengua (TRD)
Actúan únicamente manteniendo la lengua en una posición más adelantada sin avance mandibular. De esta manera, al aumentar la distancia entre la lengua y la pared faríngea posterior, aumenta el espacio aéreo posterior. Para otros autores la posición avanzada de la lengua, normalizaría la actividad del músculo geniogloso que se encuentra alterada en el SAHOS. Enumeramos tres tipos de aparatos de este tipo: TRD (Tongue Retaining Device®), TLD (Tongue Locking Device®) y TOPS (Tepper Oral Proprioceptive Stimulator®).
Aparatología de elevación del velo del paladar y reposi- cionamiento de la úvula (ASPL)
Este segundo tipo de aparatología intraoral está diseñado para elevar el velo del paladar y reposicionar la úvula hacia una posición más superior de manera que pueda atenuarse, e incluso desaparecer, la vibración que se produce con el paso del aire durante el sueño y que es la causa principal del ronquido. Podemos distinguir dos tipos de aparatos: ASPL (Adjustable Soft Palate Lifter®) y Equalizer (Equalizer Airway Device®).
Aparatología de reposicionamiento anterior de la mandíbula (MAD\MRD) «Mandibular Advancing Devices/ Mandibular Retainer Devices»
Los aparatos de reposición anterior mandibular constituyen el grupo más amplio de los dispositivos intraorales disponibles para el tratamiento del ronquido y del SAHOS. Todos ellos generan un avance funcional de la mandíbula que tiene como consecuencia un aumento del espacio aéreo posterior a nivel de la oro e hipofaringe. Por otra parte, la lengua, al tener inserciones en las apófisis geni a través del músculo geniogloso, origina por un lado un reposicionamiento anterior con la consiguiente tracción de la pared faríngea anterior y por otro, un aumento de la actividad basal del músculo geniogloso, consecuencias ambas favorecedoras del aumento de la permeabilidad de las vías aéreas superiores. Del mismo modo, el avance funcional mandibular induce cambios en la posición del hueso hioides hacia una posición más adelantada. Aparece ahora una nueva situación de equilibrio de la musculatura suprahioidea, que favorecería el aumento de volumen y la permeabilidad de la vía aérea superior. Actualmente se puede afirmar que los aparatos intraorales y en concreto, los MAD, constituyen un tratamiento eficaz en los pacientes con SAHOS. Aunque la respuesta no es la misma en todos los pacientes, las prótesis de avance mandibular estarían indicadas principalmen- te en pacientes no obesos y con un grado de SAHOS entre leve y moderado. Se admite que existe un efecto dosis-dependiente, ya que al aumentar el grado de avance mandibular, mejora la situación clínica del paciente, de manera que por cada 2 mm de protrusión aparece una mejoría del 20 % tanto en el número como en gravedad de las de saturaciones10.
Existen diferentes clasificaciones de los disposi- tivos de avance mandibular en función de diferentes parámetros. Según el material con el que se han fa- bricado (resinas blandas o rígidas) o según su técnica de confección: si son universales (son blandas y carecen de huellas dentarias de manera que el paciente la deforma para hacer encajar ambas arcadas en su interior), si son prefabricados, el paciente las adquiere y los adapta de forma doméstica (son los conocidos como «hervir y morder») o si son hechos a medida de la boca de cada paciente por un profesional formado y capacitado para ello. Dentro de este último tipo de dispositivos podemos encontrar dos modalidades: los no ajustables, que son aquellos en los que no podemos modificar el avance mandibular una vez realizado el dispositivo y los que sí que son regulables. Los DAM no ajustables son dispositivos monobloque hechos a medida en la posición que determina el clínico inicialmente, sin ningún mecanismo de graduación del avance, siendo necesario repetir el aparato de necesitar un avance. Por otro lado, están los DAM regulables, que también son aparatos hechos a medida pero están compuestos de dos bloques (el maxilar y el mandibular) que se encuentran articulados entre sí mediante un mecanismo que permite regular el grado de protrusión de la mandíbula. El DAM regulable permite al clínico decidir el avance que se le va a dar al paciente en función de sus necesidades, alcanzando el máximo beneficio más fácilmente que con un DAM no ajustable.
Podemos distinguir varios tipos en general: a) NAPA (Nocturnal Airway Patency Appliance), b) Snore-Guard, c) Herbst, d) Jasper Jumper, e) IST-Herner (IST: Intraoral Snoring Treatment), f) SNOAR (Sleep and Nocturnal Obstructive Apnea Reducer), g) SAS de Zurich, h) Bionator, i) Twin-Block, j) Klearway, k) Silencer, l) MRD elásticos, m) Silensor y n) PPP (Pis- tas Posteriores Planas).
EFICACIA DE LOS DAM
Inicialmente se comenzó con la publicación de casos individuales aislados, luego aparecieron una serie de casos cada vez más numerosos y ahora, tras varios ensayos clínicos bien controlados, podemos afirmar que, a pesar de la considerable variabilidad de diseños que encontramos entre los DAM, hay suficientes avales en la bibliografía científica que demuestran su eficacia. Todos estos estudios publicados documentan polisomnográficamente la validez del método. Aunque en un principio el diseño del aparato no parecía tener relación con su efectividad, recientemente se ha descrito que incluso se puede mejorar el porcentaje de éxitos con el uso de los DAM con avance regulable con lo que se concluye que cuanto más agresivos resultan los protocolos, tanto mayor es la relación de éxitos. Han aparecido algunos estudios en los que, al igual que se realiza con la CPAP se ha ensayado la prescripcion de los DAM de avance regulable durante la noche del estudio. Con ello se conseguiría la dosis óptima terapéutica y se acortaría de manera notable el protocolo de avance. Estos ensayos, aunque prometedores, resultan difíciles de estandarizar dada la alta variabilidad de tolerancia y de respuesta individual al tratamiento. Hay también pacientes en los que no se consiguen buenos resultados: nos referimos a los diagnosticados con SAHOS severo, ya que aunque hay evidencias y datos positivos al respecto, el porcentaje de éxitos resulta inferior en relación con los casos leves y moderados, pacientes con protrusiva deficiente (escaso avance mandibular), gran sobremordida, casos con problemas dentales y/o periodontales y pacientes con patología de la articulación témporomandibular (ATM).
Con respecto al tratamiento del ronquido, los DAM son muy eficaces (eliminación en el 50 % de los casos) y consiguen una reducción significativa del mismo en un 90 %-100 % de los pacientes, así como una mejora en la calidad del sueño. El ronquido se asocia también a una entidad intermedia, como es el SRVAS (Síndrome de resistencia de las vías aéreas superiores), en el que aparece somnolencia junto con un aumento anormal de la presión esofágica, aunque sin apneas/hipopneas mensurables. La remisión o reducción del ronquido en estos casos sugiere que los DAM pueden ser el tratamiento de elección.
EFECTOS SECUNDARIOS DE LOS DAM
Si bien los DAM son efectivos y bien tolerados por los pacientes, como cualquier dispositivo ortodóncico, también pueden producir efectos secundarios. Estos se pueden dividir en 1) efectos secundarios a corto plazo como boca seca, aumento de la salivación en los primeros días de uso, molestia dental, cefaleas, dolor miofascial y disfunción temporomandibular. El DAM se apoya sobre las arcadas dentarias superior e inferior, extendiéndose hacia la encía y mucosa oral, donde la presión de éste puede provocar dolor dental e irritación de los tejidos blandos. Los efectos secundarios sobre la articulación temporomandibular (ATM) se señalan como suaves y transitorios. Hay estudios a largo plazo donde se evaluaron los efectos secundarios del DAM sobre la ATM, concluyendo que si bien genera dolor articular en algunos pacientes, éste se limita al período inicial del tratamiento, desapareciendo tras un tiempo y sin generar limitaciones en la función de la ATM. Existen ejercicios músculo-mandibulares que pueden ser útiles para aliviar la rigidez muscu- lar, acelerar la reposición mandibular y aumentar el área de contacto oclusal al retirarse el dispositivo. De persistir el dolor articular, se debe suspender el tratamiento, cuando se maneje el dolor entonces el DAM puede ser reajustado, disminuyendo la canti- dad de avance mandibular y aumentando la dimen- sión vertical. Frecuentemente un ajuste de tan solo 1 mm es suficiente para disminuir el dolor. En los 2) efectos secundarios a largo plazo, encontraremos los movimientos dentales indeseados. La reducción en el resalte y sobremordida suele ser de 1 mm aproximadamente. La incidencia, frecuencia y severidad de estos efectos secundarios va a depender del diseño del aparato, grado de protrusión mandibular, tiempo de uso y manejo del dispositivo por parte del odontólogo. Para disminuir tanto los efectos secundarios a corto como a largo plazo, será necesario el control clínico del paciente una vez a la semana el primer mes, y luego controles mensuales. Una vez que el paciente esté estable, los controles serán sólo 1-2 veces al año.
LOS DAM FRENTE A LA CPAP
La CPAP es capaz de controlar la mayoría de los casos, mientras que los DAM no poseen esta eficacia. Esta ventaja de base de la CPAP está compen- sada, en parte, por la mejor aceptación de los DAM por los pacientes. Incluso los individuos con buena respuesta a ambas terapias suelen decantarse hacia los DAM en un porcentaje muy significativo. Se ha publicado que el uso de los DAM es menos efectivo que la CPAP en pacientes con SAHOS severos y que debe limitarse a casos leves y moderados. Otros estudios, sin embargo, no encuentran razones para excluir a algunos de estos pacientes y abogan por su utilización incluso en casos severos, con buenos resultados aunque con gran variabilidad individual.
Protocolos de actuación
Al comparar los riesgos y los beneficios del tratamiento con DAM respecto a las otras terapias disponibles podemos sugerir que los DAM representan una alternativa útil para un grupo concretos de pacientes con determinadas características.
Candidatos a los DAM
- Ronquido: síntoma principal.
- Rechazo/intolerancia a la CPAP.
- Fallo quirúrgico.
- Viajes frecuentes.
- Claustrofobia y/o problemas de ajuste con la mascarilla.
No candidatos a los DAM
- Somnolencia: síntoma principal.
- Dentición insuficiente para dar estabilidad al DAM
- Enfermedad activa de ATM.
- Facilidad para las náuseas.
- Obesidad mórbida.
- Desaturación de oxígeno severa.
El manejo de los DAM requiere formación dental cualificada, tanto para el diseño como para su ajuste y mantenimiento. Los DAM deben acomodar- se según unos protocolos para alcanzar resultados óptimos, tanto de eficacia como de comodidad para los usuarios. La European Dental Sleep Medicine Academy ha realizado un protocolo en detalle para la utilización de estos aparatos. Este mismo organismo recomienda que antes de colocar un DAM en un paciente SAHOS se realicen dos cosas: la primera, un diagnóstico y una prescripción del aparato; la segunda, un examen oral adecuado realizado por el profesional encargado del diseño y colocación del DAM (historia médica y dental, valoración de tejidos blandos, evaluación periodontal, examen oclusal y temporomandibular, evaluación de hábitos y parafunciones, examen detallado de los dientes y restauraciones presentes, así como radiografías y modelos de escayola pertinentes). La normativa de la AASM (American Academy of Sleep Medicine) indica los DAM en pacientes con SAHOS leve-moderado como alternativa a la CPAP. Actualmente, las recientes revisiones también recomiendan el tratamiento con DAM en los pacientes con SAHOS leve o moderado y en aquellos que no toleran la CPAP. Por otro lado, la normativa de la SEPAR (Sociedad Española de Neumología y Cirugía Torácica) nos dice que los DAM son eficaces en el tratamiento del ronquido y del SAHOS leve-moderado en pacientes no obesos. Datos recientes apuntan que incluso se podría indicar en SAHOS severos, pero existe controversia.
Es el clínico experimentado quien selecciona y diseña el aparato más indicado para cada caso en particular. Una vez que el aparato ha sido realizado y ajustado se entrena al paciente para su inserción y los cuidados de mantenimiento. Tras conseguir acostumbrar al paciente al aparato se comienza a realizar el avance gradualmente (suele requerir semanas o meses de ajuste) hasta que se consigue una posición confortable y adecuada para aliviar el ronquido y/o la apnea del sueño. Tras esto el paciente debe ser reevaluado en la unidad del sueño. Ante cualquier cambio negativo ha de realizarse una nueva visita al laboratorio del sueño y realizar de nuevo el diagnóstico. Los pacientes en tratamiento con DAM necesitan una media de visitas regulares durante los primeros 12 meses para asegurar el bienestar, la retención y los resultados adecuados para la enfermedad.
IMPORTANCIA Y EFICACIA DE LOS DAM EN LA LITERATURA
En todos los artículos revisados existen numerosas opciones terapéuticas pero se ha observado que el uso de los DAM es seguramente la más elegida y la menos invasiva. En toda la literatura coinci- de que el uso de los DAM no es apto para todos los pacientes sobre todo los que tienen un IAH severo. Están principalmente indicados en: a) Pacientes no obesos roncadores b) sujetos con adecuada dentición c) Pacientes que no toleran el CPAP d) Individuos en los cuales no conviene un tratamiento quirúrgico d) Pacientes jóvenes con índice de masa corporal bajo.
En la literatura hay numerosos autores que reseñan la eficacia de los DAM. Lowe en 1986 propuso el sistema de medida de la vía aérea superior por medio de puntos cefalométricos y basándose en él, el Dr. Cobo y cols. realizaron un estudio en el 2002 observando el cambio de la anatomía de las vías aéreas superiores después de que los sujetos hubieran llevado un DAM. Observaron que los pacientes con altura facial reducida, disminución del ángulo máxilomandibular, posición alta del hueso hioides y relación máxilomandibular de clase I son los que más se benefician de la terapéutica con aparatos intraorales. En el 2013 el Dr. Cuevas Millán , evidencia que los DAM son una alternativa de tratamiento eficaz para pacientes con ronquido y apnea del sueño. La severidad del trastorno del SAHOS motiva al especialista a tener un mayor conocimiento sobre el mismo, y la importancia de su manejo multidisciplinario.
Hoffstein en 2007 publica una amplia revisión donde señala la efectividad de los DAM en bajar el IAH por debajo de 10 en el 54 % del muestreo y una reducción del ronquido en el 45 %33.
Recientemente, el Dr. Ghazal, ha publicado un es- tudio donde lleva a cabo un seguimiento superior a 2 años en 103 pacientes tratados con DAM. A los 6 meses los resultados, tanto subjetivos como objetivos, son muy buenos, pero a los 2 años empeora ligeramente el resultado subjetivo, lo que provoca una reducción del cumplimiento a largo plazo. La respuesta a la aplicación del DAM no es la misma en todos los pacientes. Numerosos autores explican que existe un efecto dosis dependiente, ya que al aumentar el grado de avance mandibular, mejora la situación clínica del paciente.
En casi toda la búsqueda bibliográfica se ha señalado una serie de condiciones esqueléticas y faciales para obtener una respuesta más favorable con la terapia de los DAM. Entre los factores señalados como predictores de éxito encontramos, la altura facial anterior reducida, la base craneal anterior larga, una longitud maxilar aumentada o un plano mandibular reducido, capacidad de protrusión mayor de 5 mm o una vía aérea superior estrecha. También se ha asociado a una mejor respuesta los pacientes con bajo IMC, baja circunferencia cervical, los pacientes jóvenes, un IAH bajo y la presencia de episodios apnéicos asociados a la posición supina.
Sin embargo, el Dr. Gooday en el 2009 demuestra sus preferencias por un tratamiento de cirugía con respecto a la validez de los aparatos intraorales.
La mayoría de los estudios coinciden en la posibilidad que poseen los aparatos de avance mandibular pueden reducir la hipertensión arterial en un paciente con síndrome de apnea obstructiva del sueño.
O ‘Sullivan y cols demuestran que los DAM son más eficaces en pacientes con un IAH entre 20 y 60 que en pacientes con un IAH mayor de 6039,. White señala que en estos casos, los aparatos intraorales pueden ser utilizado sin necesidad de la CPAP (la mayoría de las veces rechazada por el paciente por su incomodidad) aunque en los casos más severo es indispensable la asociación entre las dos.
Un estudio realizado por Yoshida en 161 pacien- tes señala los posibles efectos dentales que pueden aparecer con el uso de los DAM y así diseñó un nuevo dispositivo individualizado para evitar determinados problemas.
Ya en 1999 el Dr. Bondemark y el Dr. Lindeman observaron en 32 pacientes con edad comprendida entre los 43 y los 80 años efectos adversos a nivel de la ATM y del sistema masticatorio, una disminución del resalte y de la sobremordida, una relación molar más mesial y un aumento de la secreción salivar.
El estudio de S. Kyung sobre 14 pacientes de 50 años y un IMC de 25,1 kg\ m3 demuestra que cuando se adelanta y se abre la mandíbula no provoca una apertura demasiado grande en la hipofaringe, lo cual, no indica la razón de que los dispositivos no hagan efecto a nivel de la epiglotis y de la hipofaringe. Los efectos adversos son leves y mejoran con el tiempo. Además lo beneficios subjetivos del paciente suelen compensar los efectos adversos.
A modo de resumen, la literatura simplifica que los aparatos de avance mandibular pueden ser con SAHOS siempre y cuando el cuadro del paciente sea con un índice de apnea-hipoapnea leve-moderado. Los efectos adversos de estos aparatos son leves y se pueden compensar con el tiempo y con los efectos beneficiosos producidos gracias a su uso. Se pueden también producir cambios en la oclusión y dolores en la ATM que pueden desmotivar el paciente, por esto se aconseja tenerlo siempre bajo control y revisar periódicamente la oclusión y el estado de la ATM. Se sugiere seguir investigando para comprender mejor los efectos que estos aparatos pueden producir pero en línea general podemos concluir que para que los MAD sean realmente eficaces y bien tolerado por el paciente se recomienda usar la férula solo por la noche, asegurarse que cubra todos los dientes y acudir periódicamente a consulta para que el odontólogo pueda realizar todos los cambios necesario que considera necesario para mejorar la condición de su paciente.
CONCLUSIONES
El síndrome de apnea-hipoapnea del sueño es una patología de gran impacto en la salud pública mundial que puede tener consecuencias graves de- pendiendo de la frecuencia de los episodios y del ni- vel de saturación del oxígeno.
El uso de técnicas cefalométricas nos permite realizar medidas eficaces determinantes en el diagnóstico del SAHOS.
El tratamiento del SAHOS permite al pacien- te una correcta oxigenación y ventilación durante el sueño así como garantizar una mejor prospectiva de vida. Éste debe consistir primero en la reducción del peso así como dejar hábitos poco saludables. Solo después se podrá evaluar si utilizar un tratamiento farmacológico, quirúrgico o con aparatología.
Los pacientes que demuestran una mejor res- puesta al dispositivo oral son los pacientes joven con relación molar de clase I, un índice de masa corpo- ral bajo, orofaringe pequeña y paladar blando largo y grueso. Se puede agravar el cuadro de SAHOS en pacientes con clase II esquelética, sobremordida o dólicofaciales donde un tratamiento con los DAM puede no ser favorable.
Comparando los dispositivos de avance mandibular con la CPAP, los pacientes con apnea leve-moderada pueden utilizar sólo los dispositivos intraorales pero en caso de apnea severa, la combinación de los dos es la alternativa más utilizada.
Los dispositivos orales son beneficiosos para tratar el síndrome de apnea obstructiva del sueño, provocando efectos adversos leves.
AGRADECIMIENTOS
Agradezco mucho a la Universidad Alfonso X el Sabio que me ha dado la posibilidad de realizar mis sueños y a la Profesora Esther Alía García por creer en mí. Además quiero agradecer a Roberta por la colaboración que me ha ofrecido en la elaboración del abstract.
A mi familia, mi fuente de inspiración continua.